Une pancréatite chronique apparaît en cas d’inflammation chronique du pancréas. La consommation d’alcool, sur le long terme, est la première cause de pancréatite chronique en Occident. Au cours des premières années d’évolution, des poussées plus ou moins sévères de pancréatite aiguë se succèdent. Au fil du temps, cette inflammation chronique induit une fibrose du parenchyme pancréatique, détruisant progressivement le pancréas.
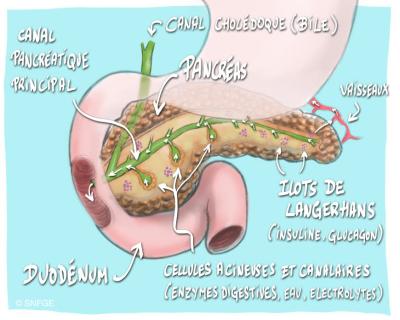
Le pancréas est une glande indispensable à la digestion et à l’équilibre du taux de sucre dans le sang. La pancréatite chronique correspond à l’ensemble des lésions morphologiques et aux anomalies fonctionnelles induites par l’inflammation chronique. Celle-ci est à l’origine de la destruction des cellules acinaires (qui fabriquent les enzymes pancréatiques), des cellules canalaires qui fabriquent le liquide pancréatique (1500ml/jour) et des cellules des îlots de Langerhans qui fabriquent de nombreuses hormones impliquées dans l’équilibre glycémique (insuline, notamment).
D’un point de vue morphologique, le pancréas apparaît comme atrophique ; les canaux pancréatiques sont tortueux et irréguliers (car partiellement détruits). On visualise des calcifications dans les canaux et dans le parenchyme. Ces calcifications résultent de l’agglomérat des protéines du liquide pancréatique, d’une part parce que celui-ci s’écoule moins bien en raison des canaux irréguliers et, d’autre part, parce qu’il est moins abondant et donc plus visqueux. On parle alors de pancréatite chronique calcifiante. Cela correspond le plus souvent à des pancréatites déjà très évoluées. Quand les calcifications obstruent les canaux, elles peuvent, mais pas toujours, participer et amplifier les douleurs ressenties.
Après plusieurs années d’évolution, les grandes fonctions pancréatiques endocrines et exocrines sont altérées. Quand la sécrétion exocrine (enzymes digestives permettant la digestion des lipides, glucides et protides) est atteinte, on parle d’insuffisance pancréatique exocrine avec, comme principale manifestation, une diarrhée graisseuse (« stéatorrhée ») témoin de la destruction de plus de 90 % du tissu exocrine.
Lorsque les sécrétions endocrines (insuline, glucagon, somatostatine) produites par les cellules des îlots de Langerhans sont touchées, on parle d’insuffisance pancréatique endocrine ou de diabète.
Quelles sont les causes ?
La consommation excessive d’alcool sur le long terme
Contrairement aux causes identifiées dans la pancréatite aiguë, l’intoxication alcoolique sur 10 à 15 ans est responsable de la grande majorité des cas (80 % environ) de la pancréatite chronique. Le tabagisme associé à l’alcoolisme accroit le risque de développer la maladie car le tabac est un facteur de risque indépendant de pancréatite.
Comme dans la pancréatite aiguë, un obstacle sur le canal de Wirsung (tumeur du pancréas, traumatisme), une prédisposition génétique ou une forme auto-immune expliquent 10 % environ des pancréatites chroniques.
Cas très rare, une calcémie trop élevée (au-delà de 3 mmol/L) peut être à l’origine d’une pancréatite chronique.
Pour les 10 % restants (« pancréatites idiopathiques »), aucune cause n’est identifiée.
Les examens
Une cartographie canalaire pancréatique par la cholangio-pancréatographie par résonance magnétique
L’examen de référence permettant une analyse fine du pancréas est le scanner pancréatique. Il permet en particulier de confirmer la présence de calcifications. En cas de suspicion de pancréatite chronique, il n’y a aucun intérêt à faire une radiographie simple (abdomen sans préparation) ou une échographie car ils ne permettent pas de voir le pancréas.
Le scanner doit être couplé à une IRM pancréatique (c’est-à-dire avec séquences de Wirsungo IRM) pour avoir une cartographie précise des anomalies des canaux pancréatiques, examen non invasif et non irradiant.
Contrairement à la pancréatite aiguë, les examens sanguins n’ont aucun intérêt pour le diagnostic.
En cas d’obstruction de la voie biliaire basse, les taux des enzymes hépatiques (transaminases, phosphatases alcalines, gamma-GT et bilirubine) sont particulièrement élevés, avec apparition d’un ictère.
Devant une diarrhée graisseuse (stéatorrhée), le dosage de l’élastase fécale permet de confirmer une insuffisance pancréatique exocrine.
Une élévation du taux de sucre dans le sang doit toujours être recherchée afin de ne pas méconnaître un diabète de type 3 consécutif à la destruction des cellules pancréatiques endocrines (diabète par manque d’insuline/insulinopénie)
Les traitements
Sevrage en alcool et traitement de la douleur
Un sevrage alcoolique doit être prévu. L’intoxication tabagique doit également être stoppée. Ces deux prérequis sont indispensables à un meilleur contrôle des douleurs pancréatiques qui nécessitent souvent une prescription d’antalgiques.
Si la douleur est provoquée par une pression trop importante dans les canaux et tissus pancréatiques, il faut envisager un traitement permettant la désobstruction des canaux pancréatiques. Le plus courant est la mise en place d’une prothèse pancréatique par voie endoscopique.
La prise en charge de l’hyperglycémie (concentration du glucose trop élevée dans le sang) en cas de diabète est nécessaire. Une supplémentation en enzymes pancréatiques en cas de stéatorrhée et d’amaigrissement est également nécessaire. La posologie des extraits pancréatiques est adaptée à la composition en graisse des repas.
D’éventuels pseudokystes peuvent être drainés (par voie endoscopique ou radiologique), uniquement en cas de compression d’organes adjacents ou de risque d’hémorragie.
En cas de sténose de la voie biliaire principale, le traitement peut être soit endoscopique (pose de prothèse) ou, plus rarement, chirurgical avec la création d’une dérivation entre les voies biliaires et le tube digestif.
- Les dix commandements de la pancréatite chronique (source FMC-HGE)
- Pancréatite chronique (source Livre Blanc de l'Hépato-Gastroentérologie)
Elle peut aussi se manifester par des douleurs chroniques fluctuantes. Les périodes douloureuses varient de quelques jours à plusieurs semaines, espacées de périodes de répit durant plusieurs jours voire années. Les douleurs sont déclenchées ou aggravées par les repas et, de fait, le malade a tendance à diminuer ses prises alimentaires pour éviter la douleur. Un amaigrissement peut donc être observé.
La pancréatite chronique peut se compliquer et prendre une forme hypertrophique pseudo-tumorale pouvant faire craindre un cancer ou être à l’origine de pseudo-kystes. D’évolution variable, ce sont des collections liquidiennes contenant du liquide pancréatique. Ils sont trouvés dans 20 à 40 % des cas. Ils peuvent se former dans les suites d’une poussée aiguë ou par rétention canalaire et comprimer des organes de voisinage : ce sera un ictère (« jaunisse ») en cas de compression de la voie biliaire principale, des vomissements lorsqu’il s’agira d’une compression du duodénum ou de l'estomac. Ces pseudo-kystes peuvent également entraîner une hémorragie ou se rompre, dans un organe creux voisin ou dans la cavité péritonéale.
En règle générale, après une ou deux décennies d’évolution, au fur et à mesure de la destruction progressive de la glande pancréatique, la douleur disparait alors qu’apparaissent les complications comme l’insuffisance pancréatique exocrine ou endocrine. Le risque d'apparition d'un diabète est de 30 % à 5 ans, 50 % à 10 ans et 70 % à 15 ans. Le risque de diabète insulino-dépendant par manque d’insuline concerne un patient sur trois après 15 ans d’évolution.

